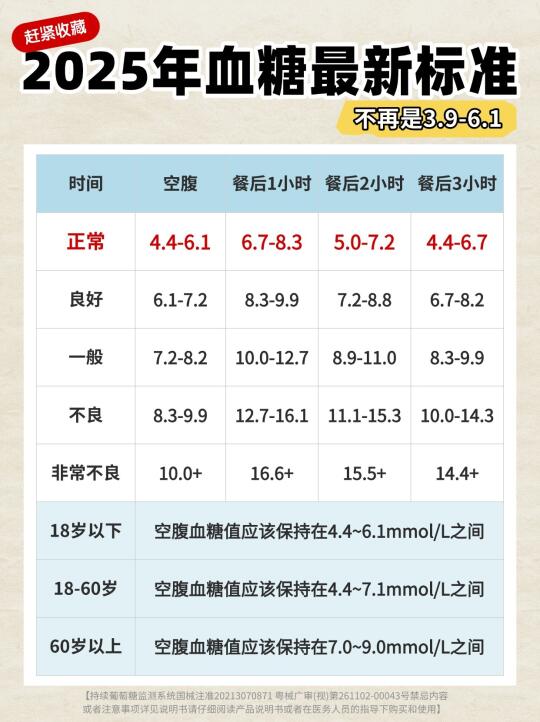
胰腺是内、外分泌功能整合的器官,其胰岛β细胞产生的胰岛素是体内唯一降低血糖的激素,对保持体内血糖的稳态起重要作用,因此,胰腺疾病与糖尿病发生的关系引起了广泛关注。
急性胰腺炎(AP)是指多种病因引起的胰腺局部炎症反应,是临床中发病率较高的极为严重的急腹症之一,其致病原因为患者机体胰酶因多种因素于胰腺内被激活,从而造成胰腺组织出现自身消化或坏死,最终导致炎症反应的发生。

图片来源于网络(侵删)
急性胰腺炎对血糖的影响近年来,随着人们饮食结构的改变,急性胰腺炎的发病率不断增加,急性胰腺炎时约 50% 的患者可有血糖升高的表现,既往多认为血糖代谢紊乱是疾病中的一过性表现,因此,患者出院后血糖的监测与管理并未得到重视。

图片来源于网络(侵删)
然而更多的学者随访发现,并非所有患者的胰腺功能均可完全恢复正常,相当一部分患者在急性胰腺炎后期仍存在血糖稳态的持久改变。有学者对排除了胰腺手术史的 AP 患者的前瞻性临床研究进行了荟萃分析,结果提示 AP 患者在首次发作后,得糖尿病前期和(或)糖尿病的风险与普通人群相比明显增高,发作5年以后风险翻倍,可能与患者的胰岛 β 细胞因急性炎症、坏死所致的功能丧失或不全有关,临床特征以胰岛素分泌不足以及胰岛素抵抗为主,表现为患者的血糖代谢情况出现紊乱,使得患者的日常生活和工作受到严重的影响。

图片来源于网络(侵删)
部分 AP 患者常伴有高血压、肥胖、高脂血症或脂肪肝等代谢性疾病,而这些同样也是糖尿病发生的易感因素,AP 的发生可能会造成易感人群罹患糖尿病风险进一步增加,此类患者首发 AP 后应更重视糖尿病的健康教育和随访。
急性胰腺炎作为一种常见的消化系统疾病,临床医师应高度警惕 AP 后合并糖尿病的可能,充分对导致高血糖的危险因素进行干预,引导其纠正不良生活方式(控制体质量、体育锻炼、饮食控制、戒烟戒酒等),加强血糖、血脂水平监测,提高其对糖尿病的认识,预防相关代谢并发症,提高患者的生活质量。

图片来源于网络(侵删)
糖尿病对急性胰腺炎的影响2型糖尿病与急性胰腺炎都是主要发生于胰腺的疾病。有研究发现,2型糖尿病患者如果长期血糖控制不佳,机体会长期处于炎症状态,免疫力下降,易并发感染,尤其是胆道感染,且糖尿病患者常存在Oddi括约肌功能障碍,导致胰管内压力增大、胰液排除障碍和胰酶过度激活,进而导致急性胰腺炎的发生。已有研究证实,糖尿病并发急性胰腺炎的风险是普通人群的2-3倍。因此认为糖尿病也是急性胰腺炎的危险因素之一。

图片来源于网络(侵删)
2 型糖尿病患者在血糖紊乱的同时往往合并有血脂异常,也容易诱发急性胰腺炎。高三酰甘油(TG)水平与急性胰腺炎直接相关,过高的TG 被胰脂肪酶水解为游离脂肪酸,直接损伤胰腺细胞,激活胰蛋白酶原,引起胰腺自消化,脂质颗粒聚集会加重胰腺微循环障碍,引起急性胰腺炎的发生。
糖尿病不仅与急性胰腺炎的发生率有关,而且与急性胰腺炎的严重程度有关,尤其是与急性胰腺炎局部并发症的发生率相关,且合并糖尿病的重症胰腺炎患者比例增加。
有研究发现,合并 AP 的初发2型糖尿病患者中糖尿病酮症及糖尿病酮症酸中毒比例高达42.86%,明显高于普通2型糖尿病人群。急性胰腺炎会造成患者胰腺组织的破坏,减少胰岛素释放,在一定程度上升高患者的胰高血糖素,从而加重糖尿病,并诱发酮症发生。

图片来源于网络(侵删)
糖尿病是急性胰腺炎病死率的独立危险因素,合并糖尿病能增加急性胰腺炎患者病死率。因此,糖尿病患者更应做好血糖和血脂的控制,避免急性胰腺炎的发生。个人健康是美德,传播健康是功德~如果您喜欢我的文章,不妨点赞、转发、收藏一下哦~
想要获得更多糖尿病及糖尿病肾病知识可在评论区或私信中进行咨询~
资料来源:转自文糖医