近日,国家医疗保障局启动了一系列飞行检查行动,直指医院违规使用医保基金的问题。
这次检查的目标是彻底规范医保资金的使用,确保每一分钱都真正用在需要的医疗服务上。
检查专项主要瞄准七类问题:项目串换、分解收费、超标准收费、重复收费、过度检查、虚构医疗服务项目及纳入不属于医保支付范围的项目。
针对七类主要问题的严查
项目串换:一些医院通过更换手术或检查项目名称,以提高收费规格,变相增加费用。
分解收费:将本应一次性收取的费用拆分为多个小项目收费,增加患者经济负担。
超标准收费:收费超过国家规定的标准,违反医保相关规定。
重复收费:对同一个医疗服务或项目重复收费,挤压医保基金。
过度检查:进行不必要的检查项目,增加患者的医疗费用。
虚构医疗服务项目:编造并不存在的医疗服务,以侵占医保资金。
纳入不属于医保支付范围的项目:将按规定不应纳入医保结算的项目列入结算范围。
专项整治重点科室与药品
今年初发布的《医保领域打击欺诈骗保专项整治工作方案》中,心血管内科、骨科、血液净化、康复、医学影像、临床检验等科室被列为重点检查对象。
许多常用药品如人血白蛋白、贝伐珠单抗和安宫牛黄丸等则成了监管的核心。
飞行检查组的深入行动
此次飞行检查已覆盖河南、海南、辽宁、吉林、浙江、山东、四川和山西等8个省份。
相比往年,这次检查的效率和严密性显著提升,特别是在发现和处理重点问题方面更加迅速。
在国家医保局官网的“曝光台”栏目中,陆续发布了违法违规使用医保基金的医疗机构名单,涉及的违法问题如违规收费、虚构项目等非常严重。
各省曝光情况
在各省的检查结果中,河南和辽宁的情况特别引人注目。例如,河南省郑州和周口市的多家医院因重复收费、超标准收费和虚假住院等被点名通报。
这些违规医院不仅被要求追回违规使用的医保基金,还被取消医保服务资格,并启动行政处罚程序。
市场监管部门还揭发了河南省商水庆康医院从无合法资质的渠道购买药品的行为,并进行严厉处罚。
强化刑事追责,打击骗保行为
《指导意见》的发布标志着对骗保行为的刑事追责力度加大。最高法、最高检和公安部联合发布的《关于办理医保骗保刑事案件若干问题的指导意见》,对骗保行为提出了更严厉的刑事追责要求。

定点医药机构如果以非法占有为目的进行医保基金欺诈,将面临诈骗罪的定罪处罚,若同时构成其他犯罪,还将进行合并重罪处罚。
飞行检查覆盖了2022年1月1日至2023年12月31日期间的医保基金使用情况。即便部分违规行为发生在指导意见出台之前,也同样面临追缴和处罚。
各地医保部门通过与公检法机关的合作,健全了医保骗保刑事案件的调查、侦查、起诉和执行机制,确保线索发现和处理的及时性。
智能管理与审核系统的应用
面对日益复杂的医保骗保手段,国家医保局开始依靠大数据和智能系统进行监管。
通过大数据筛查线索,对医院进行全面检查,提高了查处的准确性和效率,构建了医保基金管理的新技术手段。
各地加大投资力度
各地医保局纷纷采购智能审核和监控系统。例如,陕西和安徽等省份项目预算均超过百万。
一些地区甚至设立专门预算,用于建设更智能化和细致化的医保管理系统。

新疆阿克苏地区维吾尔医医院以90万元投资建设医保智能管理系统;陕西白水县医院则以105万元建设DIP精细化管理系统和医保智能审核系统。
同时,甘肃静宁县城关社区卫生服务中心也以72万元进行智慧医保系统的招标建设。这些系统的建设标志着我国医保基金监管技术的进一步提升。
全方位升级,立体监管
通过飞行检查、专项整治和常规监管,国家医保局的管理手段越来越立体化和全面化。这不仅是为了查出违规行为,更是为了建立起一个全方位、高效的监管体系,以确保每一分钱的医保基金都能用在实处。
国家医保局的这一轮改革,不仅震慑了医疗机构的违规行为,也为患者的权益提供了坚实保障。
通过飞行检查与智能审核系统的双重保障,医保基金的使用将更加透明和合理,逐步消除各种潜在的问题和隐患。
未来,随着立体监管和智能分析技术的不断应用,我国的医保系统将进一步完善,为医疗服务质量的提升和患者福祉提供有力支持。
来源: 高校聚焦


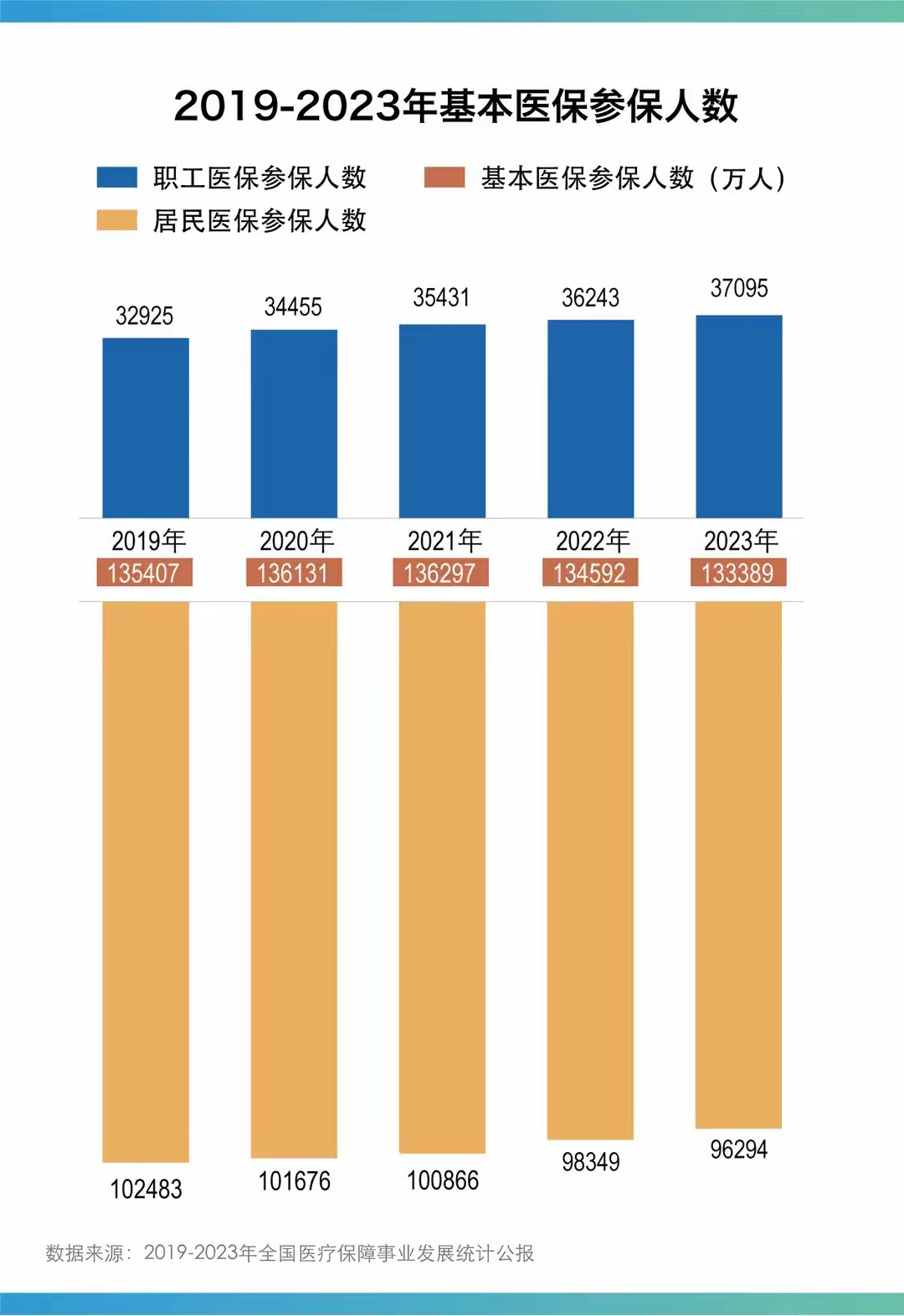

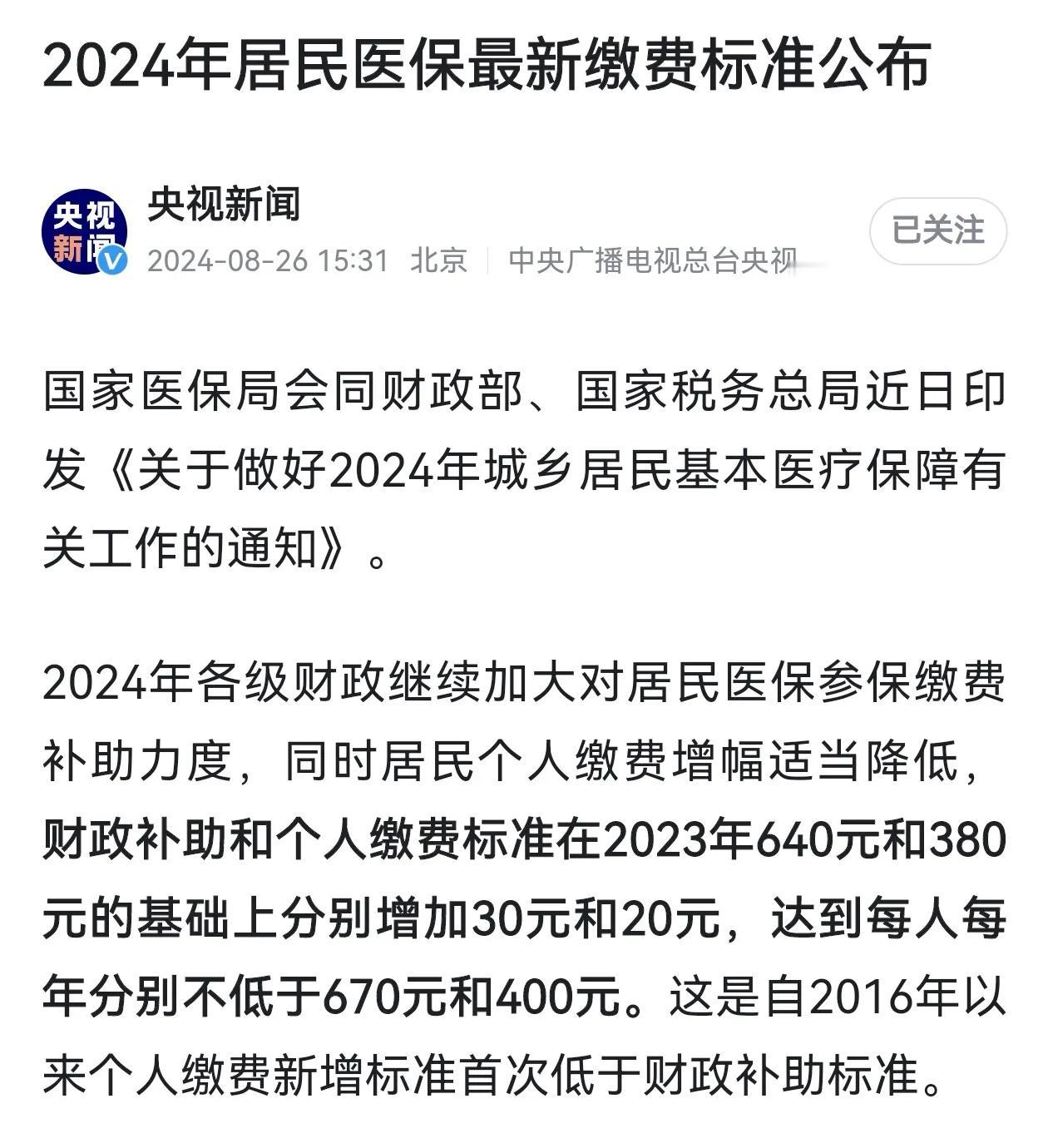


不入刑,等于白忙。
对医院的欺诈行为应该倒查十年。
缺德的医生医院,一点小问题看一下要成百上千的💰