编者按:
随着全球肝脏疾病谱的改变,原发性胆汁性胆管炎(PBC)的发病率也逐年增高,我国PBC的疾病流行率已达亚太地区最高。在第十届“丝路肝病”学术会议上,空军军医大学西京医院韩英教授作题为《难治性原发性胆汁性胆管炎的早诊及干预策略》的精彩报告,本刊特将内容整理成文,供读者参阅。
PBC的诊治PBC是一种慢性自身免疫性肝内胆汁淤积性疾病,多见于中老年女性,其特征是进行性肝内小胆管损伤和抗线粒体抗体(AMA)升高。该病的发病机制包括对线粒体丙酮酸脱氢酶复合物E2亚基(PDC-E2)的耐受性丧失和胆道上皮细胞(BEC)的自身免疫性损伤,引起的免疫反应又会进一步导致线粒体PDC-E2免疫耐受丧失和肝内小胆管损伤。
PBC的诊断需依据生物化学、免疫学、影像学及组织学检查进行综合评估。满足以下3条标准中的2条即可诊断:(1)存在胆汁淤积的生物化学证据(主要是ALP和GGT升高),且影像学检查排除了肝外或肝内大胆管梗阻;(2)AMAs/AMA-M2阳性,或其他PBC特异性自身抗体(抗gp210抗体、抗sp100抗体)阳性;(3)组织学上有非化脓性破坏性胆管炎和小胆管破坏的证据。
熊去氧胆酸(UDCA)是治疗PBC唯一的一线药物,可改善患者生化学指标、延缓疾病进程,并延长无肝移植生存期。但既往研究显示,有30%~40%患者对UDCA治疗应答不佳。另有研究显示,对UDCA应答不佳的PBC患者预后更差,进展期PBC患者10年病死率高达91%,15年病死率可高达100%。
难治性PBCPBC患者应足量长期用药,每天每千克体重13~15 mgUDCA治疗。若患者在规范诊治的情况下按不同的应答标准判断为疗效欠佳,这些患者则被认为是真正难治性PBC患者。
韩英教授指出,诊治不规范也会导致PBC患者治疗应答不佳。导致患者对UDCA治疗应答不佳的原因包括UDCA剂量不足、患者依从性差、合并用药、环境因素及患者饮食习惯等;合并其他慢性肝病,如病毒性肝炎、代谢性相关肝病、自身免疫性肝炎/原发性硬化性胆管炎、药物性肝损伤等也可能导致PBC患者应答不佳。
评估PBC对UDCA治疗的应答至关重要。因为应答不佳患者的疾病进展较快,判断应答情况后可以及时启动二线治疗,阻止疾病进展,减少肝硬化失代偿事件的发生,推迟肝移植时间。国际上不同的指南共识标准对PBC的治疗应答评估略有差异,具体评价标准如下图。
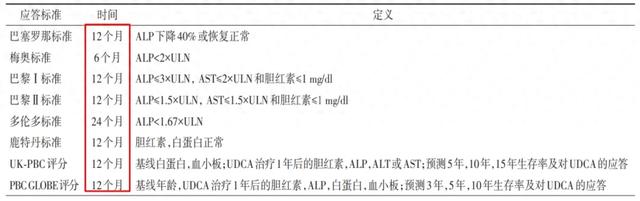
图1. 国际指南共识对PBC的应答评估标准
(源自讲者幻灯)
韩英教授团队从2004年至2021年,用将近20年的时间开展了一项长期研究。该研究将569例患者随机分为训练组(n=397)和验证组(n=172),中位随访时间53个月。研究评估了在UDCA治疗开始后1、3、6、12个月时,总胆红素(TBIL)、碱性磷酸酶(ALP)和天门冬氨酸转移酶(AST)不同阈值组合预测结果的效率。利用已发表的标准和提出的新标准对无不良预后生存率进行比较。终点定义为不良结局,包括肝脏相关死亡、肝移植和肝硬化并发症。UDCA治疗1个月后,生化指标显著改善,随后趋于稳定(图2)。

图2. UDCA治疗后血清学指标动态变化
(源自讲者幻灯)
韩英教授团队基于该随访结果,制定了“西安标准”,即UDCA治疗1个月后评价应答的新标准(ALP≤2.5×ULN,AST≤2×ULN,TBIL≤1×ULN)。以“西安标准”定义的UDCA应答者5年无不良结局生存率为97%,显著高于无应答者(64%)(图3)。“西安标准”能够准确区分快速进展人群,使患者能更早期地接受二线治疗。

图3. “西安标准”能准确区分高风险PBC患者
(源自讲者幻灯)
PBC二线治疗药物对UDCA应答反应不佳的PBC患者,应早期启动二线药物治疗。目前PBC二线药物可分为FXR激动剂和PPARs激动剂两类。
奥贝胆酸(OCA)
OCA是FXR激动剂,通过调节胆汁酸合成调节代谢、炎症和纤维化。一项双盲Ⅲ期临床试验结果显示,OCA可以显著降低对UDCA不耐受或应答不佳PBC患者的生化指标。另一项Ⅲ期开放研究也显示出相似的结论:OCA 可以显著降低对 UDCA不耐受或应答不佳PBC患者的ALP、总胆红素、直接胆红素以及GLOBE和UK-PBC评分。另有一项Ⅲ期临床试验结果显示,OCA治疗3年后,PBC患者的肝纤维化分期、细胆管反应、胆管缺失等病理改变获得改善或保持稳定。
部分PBC患者会出现明显的症状,主要为瘙痒和乏力,其发生率分别为77%和33%。由于OCA可导致严重的肝脏失代偿事件,因此不建议将OCA用于失代偿期肝硬化患者。FDA也警告OCA禁用于中重度肝功能异常(Child-Pugh B和C)患者。
贝特类药物
贝特类药物是PPARs激动剂,通过促进脂质代谢、抑制胆汁酸合成达到抗炎、抗纤维化的作用。
01
苯扎贝特
一项多中心、随机、安慰剂对照Ⅲ期试验结果显示,UDCA联合苯扎贝特可改善对UDCA生化应答不佳患者的生化指标和肝脏硬度。一项大型回顾性队列研究结果显示,苯扎贝特可显著降低对UDCA生化应答不佳PBC患者的全因和肝脏相关病死率或肝移植需求。此外,苯扎贝特还有助于缓解PBC患者的瘙痒症状。
2022年《欧洲肝病学会硬化性胆管炎临床实践指南》建议可以使用苯扎贝特对硬化性胆管炎中重度瘙痒进行治疗。
02
非诺贝特
韩英教授介绍了其团队的几项研究工作。一项回顾性队列研究表明,UDCA联合非诺贝特治疗对UDCA生化应答欠佳的PBC患者,有助于改善PBC远期预后和肝脏病理损伤。一项随机对照临床研究探讨了非诺贝特联合UDCA初始治疗PBC的有效性。结果显示,非诺贝特联合UDCA治疗明显提高生化应答率(81.4% vs. 64.3%),且未增加不良事件发生率。
另一项非诺贝特联合UDCA治疗肝硬化患者的研究显示,非诺贝特可以进一步改善UDCA应答不佳肝硬化患者的ALP和血脂水平,降低UK-PBC评分,且治疗期间转氨酶、胆红素、肾功能指标维持稳定。一项荟萃分析研究显示,非诺贝特联合UDCA明显增加ALP的复常率,且并未增加肝脏组织的恶化。
2021年,中国首部《原发性胆汁性胆管炎的诊断和治疗指南》首次推荐对 UDCA应答不佳的患者,也可联合苯扎贝特(400 mg/天)或非诺贝特(一般常用剂量为200 mg/天)治疗。不推荐肝硬化失代偿期患者使用贝特类药物。此外,使用贝特类药物时,需注意监测提示药物性肝损伤的指标(尤其是胆红素变化),以及其他相关副作用。
新型PPAR激动剂
Elafibranor作为一种新型PPARα/δ双重激动剂,已经进入临床试验阶段。在Ⅲ期多中心双盲随机对照临床试验中,与对照组相比,Elafibranor治疗可明显改善胆汁淤积相关指标、改善瘙痒症状。
Seladelpar是PPARδ的强效选择性激动剂。在Ⅲ期双盲随机对照临床试验中,与对照组相比,Seladelpar治疗生化应答率、ALP复常率明显高于安慰剂对照组,且可明显改善瘙痒症状。
生物疗法
间充质干细胞(MSC)可通过抑制免疫反应、抗肝纤维化、促进肝细胞分化三种机制治疗难治性PBC。一项骨髓来源MSC单臂临床试验(n=10)结果显示,骨髓来源MSC治疗难治性PBC安全,可降低患者ALT、AST、ALP、GGT水平。
高胆固醇血症对PBC长期预后的影响一项回顾性队列研究纳入2008年1月至2021年12月期间住院的PBC患者,并将患者分为模型队列和验证队列。研究的主要终点是肝硬化失代偿期并发症、肝移植或死亡事件的发生。
结果显示,基线总胆固醇(TC)水平是PBC患者临床预后不佳的高危因素。在模型队列和验证队列中,基线TC水平均与PBC终点事件的发生风险呈正相关。调整基线TC后,Globe评分和ALP1.67标准(UDCA治疗12月后ALP水平<1.67×ULN为治疗应答)对PBC长期预后的预测能力明显提高。
在模型队列和验证队列中,基线TC预测PBC终点事件发生的能力在3年、5年和10年均保持稳定。TC预测PBC终点事件发生的能力与Globe评分具有可比性。
以基线TC 5.2 mmol/L、Globe score 0.3分别为界值,进一步提高了PBC终点事件发生的风险分层。高风险组(TC≥5.2 mmol/L且Globe≥0.3)的患者预后最差,低风险组(TC<5.2 mmol/L且Globe<0.3)的患者预后最好。
与健康对照组相比,PBC患者(尤其是高风险组)在脂质代谢方面存在显著差异。高风险PBC患者中存在66种显著差异的脂质代谢物。差异脂质主要参与甘油磷脂代谢和鞘酯代谢通路,且这些差异脂质在高风险人群中的基线水平均高于低风险人群,并与胆汁淤积正相关。
PBC患者中存在高胆固醇血症的情况,并且这类患者的UDCA应答率低,预后也相对较差,还表现出特征性的脂代谢异常。
PBC风险评估FibroScan对PBC纤维化的诊断、预后具有很高的价值。Baveno Ⅶ会议共识提出无论慢性肝病的病因,均可采用肝脏弹性检测TE值(10-15-20-25 kPa),5 kPa分法代表逐渐升高的失代偿事件和肝病相关死亡相对风险(证据等级 B.1)。Baveno Ⅶ会议共识将临床肝脏硬度(CSDL)显著降低定义为LSM至少降低20%且降至20kPa以下,或降低至10kPa以下;CSDL显著升高则定义为LSM至少进展20%或进展至15kPa(基线LSM≥10kPa)。
一项回顾性分析将672例患者按基线LSM取阈值10 kPa和15 kPa将PBC患者分为低中高风险。在6个月、12个月或24个月弹性成像试验评估中,LSM显著降低与主要终点的风险显著降低相关(均P<0.05);LSM显著增加与主要终点的风险显著增加相关(P<0.05)。所以LSM可以用于监测PBC患者的疾病进展和预测长期预后。
不典型PBC的诊断与治疗不典型PBC主要分为AMA阴性PBC和单纯AMA阳性PBC两大类。AMA阴性PBC在国际上占PBC患者的5%~10%,而在我国据报道可达15%。
AMA阴性PBC的预后明显差于AMA阳性患者,肝硬化比例也显著高于AMA阳性患者。对于单纯AMA阳性,胆汁淤积的酶学指标(ALP、GGT)正常,可以参考年龄大于42岁,IgM>0.773ULN,诊断为PBC。这类患者在长期随访中,仍有部分患者最终被确诊为PBC,因此需要对这类患者进行长期随访。
IgM水平可预测UDCA联合苯扎贝特治疗PBC的预后。应答者IgM水平下降明显,而IgM>240 mg/dL的患者在治疗12月和24月的生存率均明显低于IgM≤240 mg/dL的患者。IgM是单纯AMA阳性患者PBC诊断的风险因素,IgM和年龄也是诊断不典型PBC的重要指标。IgM还可能作为单纯AMA阳性PBC患者经UDCA治疗后预后的预测因素。UDCA治疗后GGT和IgM水平明显下降,但IgM水平较高的患者,虽然生化指标好转,但病理上仍有进展趋势。
PBC的治疗路径基于此,韩英教授提出了PBC的治疗路径。主要根据患者是否瘙痒、是否肝硬化以及生化应答情况来选择是否加OCA/贝特类药物或进行其他治疗(图4)。

图4. PBC的治疗路径
(源自讲者幻灯)
总 结诊断明确的PBC患者需足量长期治疗,随体重变化调整剂量。“西安标准”在使用 UDCA治疗1个月后可有效判断应答情况及时启动二线治疗。无瘙痒无肝硬化难治PBC可联合OCA或贝特类药物治疗。PBC可以早期联合贝特类药物治疗。肝脏无创检查可以有效判断PBC患者的治疗疗效。AMA阳性ALP正常患者可参考IgM>0.773×ULN和年龄>42岁标准诊断。不典型PBC结合IgM水平及肝脏病理尽早确定诊断。
